| |
Autoras: Pérez Jiménez, Esther ; Díaz Almenara, Eugenia* *Odontóloga en el Servicio Andaluz de Salud U.G.C Salud Bucodental Intercentros Huelva-Costa-Condado-Campiña. Correspondencia: estherpe39@gmail.com RESUMEN Las enfermedades micóticas son lesiones infecciosas producidas por la acción patógena de los hongos. Puede afectar al pelo, uñas, piel y mucosas, considerándose superficiales, o afectando a órganos incluso alteración sistémica, siendo multiviscerales o diseminarse a distancia provocando una micosis profunda.
La candidiasis es la más frecuente de la cavidad oral, producida por la cándida, habitual hospedador de la mucosa bucal.
En los últimos años ha aumentado la incidencia. La aparición de candidiasis implica invasión de la superficie de la mucosa oral por el hongo, siendo la C.Albicans la especie más virulenta y aislada con mayor frecuencia.
La candidiasis oral es una infección oportunista, en ocasiones esta infección micótica es indicadora de una enfermedad sistémica subyacente.
En la mayoría de los pacientes, la candidiasis se produce por un reservorio endógeno del propio enfermo. Pocos casos, se adquieren en el momento del parto por una candidiasis vaginal. La transformación de comensal a patógeno está asociado a factores predisponentes (locales y sistémicos) que van a alterar la efectividad de los mecanismos defensivos del hospedador. INTRODUCCIÓN Los tipos de candidiasis oral que podemos encontrar están dividas en varias categorías pudiendo ser, candidiasis oral primaria y secundaria.
La candidiasis oral primaria se dividen en: agudas y crónicas.
- Candidiasis agudas:
1. Pseudomembranosa aguda o muguet:
Es la forma más típica pero no la más prevalente. Afecta al 5% de los recién nacidos y al 10% de las personas mayores frágiles. Son placas blanco-amarillentas que confluyen y recuerdan a grumos de yogurt o leche cuajada. Esta pseudomembrana está formado por hifas, blastosporos, bacterias, células inflamatorias, fibrina y células epiteliales descamadas. Se desprenden fácilmente al raspado con una gasa dejando una mucosa eritematosa. Es frecuente en mucosa yugal, mucosa labial, lengua y paladar blando. Presentan escasa sintomatología, pudiendo provocar sensación de escozor, ardor o quemazón.
El diagnóstico diferencial lo realizaremos con leucoplasia o con cualquier lesión blanca queratósica, cuyas placas blancas nunca se desprenden al raspado, además de todas aquellas lesiones que presenten pseudomembrana como las quemaduras químicas o lesiones traumáticas.
2. Eritematosa aguda "lengua dolorosa antibiótica":
Presenta adelgazamiento del epitelio e incremento de la vascularización del corion. Está asociada a corticoides, antibióticos, infección de VIH. También puede ser consecuencia de la evolución de una pseudomembranosa aguda que al desprenderse la pseudomembrana deja grandes zonas eritematosas. Suele aparecer justo después de tomar antibióticos de amplio espectro, cursa con dolor, sensación de lengua escaldada y pérdida de papilas filiformes del dorso lingual.
El diagnóstico diferencial hay que hacerlo con formas atróficas del liquen plano oral, reacciones liquenoides, lupus eritematoso, eritema exudativo multiforme, mucositis oral, deficiencias nutricionales de Vit B12, folato o ferritina, la anemia perniciosa o la eritroplasia. - Cándidiasis crónicas
1. Pesudomembranosa crónica:
Mismas características clínicas que la forma aguda pero con una evolución más prolongada, pudiendo persistir meses o incluso años en pacientes que emplean corticoides de forma tópica o en aerosoles, en pacientes VIH o pacientes inmunodeprimidos.
2. Eritematosa crónica:
Zonas eritematosas en la mitad posterior del dorso lingual, paladar y mucosa yugal. Las lesiones de la lengua con zonas de depapilación se acompañan de lesiones opuestas en el paladar a modo de lesiones en espejo o en forma de beso. Son lesiones asintomáticas y pueden pasar inadvertidas. Es una lesión muy común en pacientes VIH.
3. Hiperplásia crónica " leucoplasia candidiasica":
Es característica de pacientes muy fumadores, con mala higiene oral, déficit vitamínico o inmunosupresión. Presentación muy variada desde pequeñas áreas translucidas palpables y blanquecinas hasta grandes densas y opacas placas blancas junto áreas rojas (forma en placa) o como homogéneas o lesiones moteadas (forma nodular) que no se desprenden a raspado. Se localizan en una o en ambas mucosas retrocomisurales y es menos frecuente en bordes laterales de la lengua. A diferencia de otras formas clínicas, las hifas colonizan la superficie epitelial y también invaden el epitelio. Son indistinguibles de las leucoplasias y pueden presentar displasias epiteliales por lo que es necesario realizar biopsia para su diagnóstico. Esta forma clínica tiene que tener un exhaustivo seguimiento puesto que hasta un 15% pueden malignizar.
LESIONES ASOCIADAS A CÁNDIDA
1. Estomatitis protésica:
Es la forma más común y con mayor relevancia clínica de los portadores de prótesis y se relaciona con infección por Cándida. Presenta un área eritematosa localizada en las zonas de apoyo de la prótesis que cursa con escasa sintomatología o ligera sensibilidad al frío, calor, alimentos picantes o bebidas alcohólicas, por lo que puede pasar desapercibida para el paciente. Se clasifica según Newton dependiendo de la severidad de la lesión en 3 subtipos.
I. Tipo 1. Lesiones punteadas, con cierto enrojecimiento punteado debajo de la prótesis
II. Tipo 2. Simple generalizada, con área eritematosa + difusa y extensa envolviendo parte o toda la mucosa cubierta por la prótesis removible.
III. Tipo 3. Papilar hiperplásica, con una mucosa enrojecida con aspecto granular o papilar en la parte central del paladar duro y el reborde alveolar edéntulo.
2. Queilitis comisural - queilitis angular o "perleche":
Se asocia intraoralmente a una infección por cándida, staphylococcus o streptococcus, favorecida por unos factores sistémicos como déficit de vit b12, hierro, riboflavina y factores locales como respiración oral, chuparse el dedo, lamerse o morderse labios y pérdida de dimensión vertical que puede provocar aparición de fisuras en las comisuras labiales. Son una grietas, en ocasiones con lesiones más exofíticas, siempre húmedas, con erosiones, costras o lesiones vegetantes bilaterales en ambas comisuras con escasa sintomatología como escozor o ardor, pero con mayor preocupación estética. 3. Glositis romboidal media:
Se ha visto implicación de la cándida albicans en su etiología. Es un área eritematosa y depapilada con forma elíptica o romboidal simétrica, localizada en la unión entre los dos tercios anteriores y el tercio posterior del dorso lingual por delante de la V lingual que forman las papilas caliciformes. En ocasiones puede presentar un aspecto hiperplásico, exofítico y lobulado. Se observan hifas de los hongos que invaden las capas superficiales del epitelio hiperplásico paraqueratósico donde las pailas fungiformes y filiformes suelen estar ausentes. La candidiasis secundaria, es una lesión normalmente de larga evolución:
CANDIDIASIS MUCOCUTÁNEA CRÓNICA
Es un trastorno heterogéneo poco frecuente caracterizado por una infección persistente o recurrente por cándida Albicans y en menor frecuencia por dermatofitos (hongos hialinos). Es debida a una respuesta inmunitaria ineficaz y afecta la piel, las uñas y la mucosa. + del 90% de estos pacientes muestran candidiasis orales. Se asocia a endocrinopatías e inmunodeficiencias como hipoparatiroidismo, fallo suprarrenal, tiroiditis crónica linfocítica, alteraciones ováricas, diabetes mellitus o alteraciones en la hormona de crecimiento.
En la cavidad oral se observan placas blanquecinas que pueden afectar al dorso y bordes laterales de la lengua, paladar, mucosas labiales y yugales. Al remover esas placas se observan zonas eritematosas. Se suelen acompañar lesiones en las uñas, que son amarillentas, engrosadas, distróficas y con eritema en los pliegues periungueales, con lesiones en la piel y con placas de alopecia en cuero cabelludo.
El diagnóstico es complejo y se recomienda realizar pruebas diagnósticas como recuento linfocitario, fenotipado linfocítico, test cutáneo de hipersensibilidad retardada ante cándida, TAC pulmón, hemograma, VIH anticuerpos
Las lesiones orales son recalcitantes y no responden a los antifúngicos tópicos habituales, en este caso se recomiendan los derivados azólicos sistémicos.
FACTORES PREDISPONENTES Existen unos factores de riesgo tanto locales como sistémicos que pueden favorecer su aparición.
Las prótesis antiguas, mal ajustadas y con falta de higiene son una de las principales causas de desarrollar una micosis.
La pérdida de dimensión vertical forma pliegues húmedos que son caldo de cultivo para hongos, además pacientes polimedicados con tratamiento xerostomizante, pacientes fumadores pueden agravar la situacion.
Los factores generales del paciente como los pacientes diabéticos, paciente VIH, leucemias, falta de hierro y déficit de vitaminas A, B1, B2, B12 y C, unido a la vejez acentúan el riesgo de sufrir dicha patología. DIAGNÓSTICO
Fundamentalmente es clínico, valorando los síntomas y signos de la infección los cuales deben ser confirmados microscópicamente por la presencia de Cándida en las muestras orales y/o su aislamiento en cultivo para lo cual podemos realizar:
1. Examen directo o frotis citológico donde se aprecia o no la presencia de pseudohifas tabicadas características de estos hongos.
2. Cultivo de microorganismos, obtenidos mediante frotis, enjuagues con suero fisiológico o bien cultivos salivales; el resultado negativo es más concluyente que el positivo ya que la cándida es habitual en la cavidad oral, es necesario relacionar el número de colonias con la sintomatología clínica.
3. Biopsia, es el indicador más fiable de infección, permite la identificación histológica de las esporas y de las pseudohifas. Está indicada solo en la forma hiperplásica crónica con el fin de poder hacer diagnóstico diferencial con leucoplasia y poder controlar la aparición de posibles displasias.
4. Estudios serológicos anticándida, son técnicas de detección de anticuerpos en sangre con inmunofluorescencia, se utiliza sobre todo en las formas mucocutáneas muy severas. TRATAMIENTO
En pacientes inmunocompetentes comenzaremos con un tratamiento tópico (Nistatina o miconazol), reservando el tratamiento sistémico (fluconazol o itraconazol) para cuando no responda el tratamiento tópico o para pacientes inmunodeprimidos que asociaremos el tratamiento local y sistémico desde el primer momento.
La candidiasis oral son infecciones muy resistentes al tratamiento por lo cual deberemos mantenerlo un tiempo mínimo de 4 semanas y usando 3-5 días posteriores a desaparecer los síntomas. Es necesario reevaluar los síntomas a los 14 días del tratamiento.
Es bueno plantearse una buena prevención, buena higiene oral y uso de agentes antisépticos adicionales como clorhexidina y triclosan. El fluconazol es el tratamiento de primera elección de los derivados azólicos, ya que es secretado por la saliva y se necesita menor posología para obtener la misma efectividad; además tiene menos efectos adversos.
El itraconazol y el ketoconazol son reservados para pacientes refractarios a fluconazol o pacientes inmunocomprometidos.
En embarazadas es aconsejable utilizar tratamiento tópico y en pacientes con insuficiencia renal, lactantes o niños la dosis es la mitad.1,2 METODOLOGÍA Para las revisiones bibliográficas sobre la queilitis angular, se han usado bases de datos como Pubmed y Scholar Google. Se revisaron también los artículos relacionados.
Se han usado las siguientes palabras claves: candidiasis oral, queilitis angular, cándida albicans, micosis oral y dimensión vertical.
El objetivo de esta revisión es poder atender de forma correcta a estos pacientes, dar las pautas correctas para aliviar los síntomas que tanto los limitan en la vida cotidiana y poder distinguirlos de otras alteraciones.
A continuación os presentamos un caso diagnosticado de queilitis angular por déficit de dimensión vertical.
Acude a consulta paciente varón de 45 años de edad parcialmente edéntulo en arcada superior y varias piezas en restos radiculares superiores. En arcada inferior presenta incisivos inferiores que serán extraídos en posteriores visitas. El paciente lleva en esta situación al menos 15 años y no usa ninguna prótesis dental. Además es paciente fumador y presenta una barba que oculta prácticamente todo el perímetro labial y bucal.
En la primera visita se realiza la extracción de resto radicular pieza 24 y se explica que se debe vigilar la lesión blanca que presenta en ambos lados de la comisura. El paciente había pasado desapercibido dicha lesión.
Se explica que vamos a proceder en cita sucesivas a extraer piezas en mal estado y que posteriormente deberá reponer con prótesis completas para evitar el pliegue de la comisura labial. Además se dan pautas de higiene de la zona debido a la dificultad de la barba que es un caldo de cultivo para microorganismos.
Procedemos a instaurar tratamiento farmacológico durante 30 días con Miconazol gel 100mg 4 veces al día.
Aunque el paciente no toma ningún otro tipo de medicación cabe reseñar que este fármaco interacciona con hipoglucemiantes y anticoagulantes. Además las nauseas y diarreas están dentro de sus efectos secundarios. No se debe tragar.
Además al ser paciente joven solicitamos a su médico de cabecera análisis para descartar infección VIH.
Imágenes de la primera visita 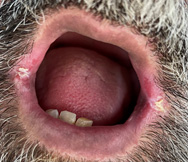 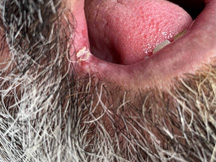 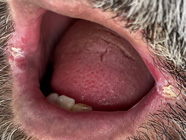 Imágenes de la segunda visita a los 15 días 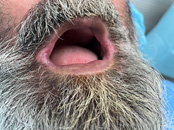 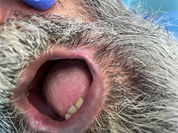 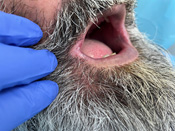 Observamos la buena evolución con tan solo dos semanas de tratamiento y medidas higiénicas.
En el caso que la lesión no hubiera mejorado, el diagnóstico diferencial con lesiones leucoplásicas a través de la biopsia hubiera sido necesario.
En estas dos semanas el paciente realizó análisis general para descartar otras patologías anteriormente reseñadas, siendo negativo para VIH.
 CONCLUSIÓN La falta de piezas dentales provoca que disminuya la dimensión vertical formándose pliegues en las comisuras bucales que si no son tratadas pueden aparecer grietas, en algunas ocasiones sangran con facilidad al realizar movimientos amplios de apertura. Reponer las piezas ausentes, buena higiene oral y en los pacientes varones con barba, se recomienda tener la zona limpia, seca y sin residuos que favorezcan dicha problemática.
BIBLIOGRAFÍA
1. Infecciones fúngicas orales. En Marsh P, Martin Mv. Microbiología oral. 5ª ed. Caracas: AMOLCA; 2011.
2. Bagán Sebastián JV, Ceballos Salobreña A, Bermejo Fenol A, Aguirre Urízar JM, Peñarrocha Diago M. Medicina oral. Barcelona: Masson; 1995.
|
 Información General
Información General Artículos
Artículos Notícias
Notícias Enlaces
Enlaces Contactar
Contactar Buscar
Buscar Premio Nadal
Premio Nadal Formación Continuada
Formación Continuada
